Какая бывает боль, как определить ее уровень, что обязательно нужно знать о приеме сильных анальгетиков и какие существуют упражнения для облегчения боли — об этом рассказывается в главе «Что делать с болью» книги «Рядом с тяжелобольным», выпущенной фондом помощи хосписам «Вера». Публикуем этот фрагмент.
Книга «Рядом с тяжелобольным» в формате pdf
СкачатьБоль не обязательный спутник болезни, но многие заболевания на разных стадиях сопровождаются болевым синдромом. Боль может захватывать всю территорию жизни, мешая есть и спать, думать и действовать, — организм лишается сил для борьбы с недугом.
Одна из важнейших задач и медиков, и близких — не позволять человеку страдать от боли. Обезболивающие препараты не лечат болезнь — причину боли, но они избавляют от мучений, давая силы жить.
Врачи могут прописать правильную схему обезболивания, но без помощи ухаживающих их старания будут малоэффективны — поэтому в данном разделе мы хотим рассказать вам о видах боли и методах борьбы с ней.
Важно
Ваш близкий не должен терпеть боль!
По закону, «пациент имеет право на облегчение боли, связанной с заболеванием, состоянием и (или) медицинским вмешательством, методами и лекарственными препаратами, в том числе наркотическими лекарственными препаратами и психотропными лекарственными препаратами». Это значит, что пациент имеет право на лечение любыми зарегистрированными в России обезболивающими препаратами, которые врач должен назначить в соответствии с принятыми Министерством здравоохранения в 2017 году клиническими рекомендациями «Хронический болевой синдром (ХБС) у взрослых пациентов, нуждающихся в паллиативной медицинской помощи по лечению хронического болевого синдром».
Виды боли и причины ее возникновения
Существует два вида боли: острая и хроническая. Острая боль возникает внезапно. Время ее действия, как правило, ограниченно. Хроническая боль продолжается в течение длительного времени. Человек, долгое время испытывающий боль, ведет себя не так, как тот, для которого боль — новое ощущение. Люди, долгое время терпящие боль, могут не стонать, не проявлять двигательного беспокойства, частота пульса и дыхания у них может быть обычной, однако сдержанное поведение больного не означает, что он не испытывает боли.

Хроническая боль: причины и проявление
Алголог Андрей Данилов о том, почему хроническая боль сложно поддается лечению
Пути распространения и проявления боли имеют сложный характер. В формировании ощущения боли участвуют многие составляющие. Чувствуя боль, ожидая ее усиления, человек испытывает не только неприятные физические ощущения, но и страдает душевно. Страдание — психическая реакция на боль или психологическая составляющая боли, и эта составляющая часто может преобладать над истинной (физической) болью.
Когда человек испытывает хроническую боль, он вынужден постоянно себя в чем-то ограничивать. Некоторые привычные ему действия становятся затруднительными или недоступными.
От сильной боли не всегда получается избавиться полностью, но можно научиться уменьшать ее до терпимого уровня. При регулировании боли нужно стремиться ввести ее в разумные пределы и избегать чрезвычайных ситуаций, когда она становится невыносимой.
В большинстве случаев причиной хронических болей у тяжелобольных людей становятся объемные образования, которые изменяют структуру и функцию вовлеченных в болезненный процесс органов и тканей.
Но существуют и другие причины боли. Например, дискомфорт в животе может быть следствием длительной задержки стула, обострением хронического гастрита или язвенной болезни желудка; суставная боль может иметь причиной хронический артрит; боль за грудиной быть проявлением заболеваний сердца и т.д. Говоря иными словами, ваш близкий «имеет право» на обострение своих хронических и «приобретение» новых заболеваний, одним из симптомов которых может быть боль.
Часто боль становится следствием перенесенной лучевой терапии или хирургического лечения. Это связано с травматизацией нервных волокон, их вовлечением в воспалительный или рубцовый процесс, с давлением при развившемся лимфостазе (отеке) конечности и т.д.
Как видите, существуют разные виды боли с различной их локализацией. Выявить причину каждой — задача лечащего врача.
Оценка боли
Болевой порог у всех людей разный, поэтому только сам пациент может определить, насколько сильно у него болит.
Очень важно, чтобы ваш близкий откровенно говорил о своей боли. Некоторые больные склонны бодриться, преуменьшать силу боли, чтобы не тревожить близких. От правильной оценки болевого синдрома зависит эффективность дальнейшей терапии.
Поэтому рекомендуем вам воспользоваться принятыми в мире шкалами оценки боли: нумерологической оценочной (НОШ), визуально-аналоговой (ВАШ) или комплексной шкалой оценки боли, представленной ниже.
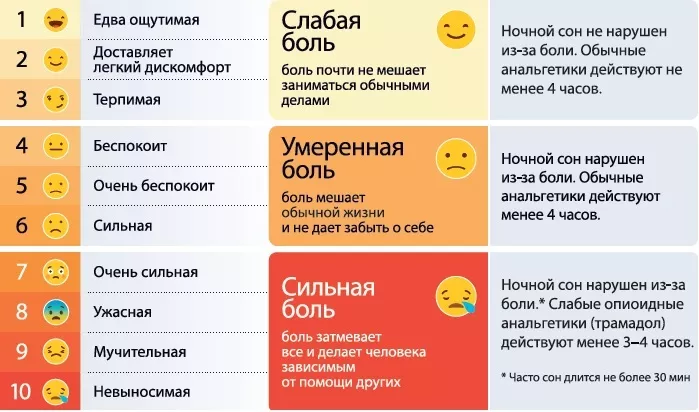
Боль нужно лечить, не дожидаясь, пока она из слабой станет умеренной, и тем более сильной. Если обезболивающие не помогают, вызывайте врача и просите скорректировать обезболивающую терапию.
Пациенты, сильно ослабленные болезнью, страдающие деменцией и другими психическими нарушениями или находящиеся в коме, не могут рассказать о своей боли и поэтому часто остаются необезболенными. Для оценки боли у невербальных больных также существует специальная шкала (рис. 2), она в первую очередь предназначена для дементных больных, но может быть использована и для тех, кто не может описать свою боль по другим причинам.

Общие правила лечения боли
Лечение боли врач проводит в соответствии с 3-ступенчатой лестницей обезболивания, разработанной Всемирной организацией здравоохранения, и российскими клиническими рекомендациями «Хронический болевой синдром (ХБС) у взрослых пациентов, нуждающихся в паллиативной медицинской помощи». В зависимости от уровня болевого синдрома врач назначает в качестве основного препарат одной из трех ступеней, дополняя его в случае необходимости препаратами предыдущей ступени и (или) ко-анальгетиками — лекарственными средствами, усиливающими действие основных анальгетиков.
При выраженной боли, которая не поддается лечению обычными анальгетиками, врач может назначить сильнодействующие опиоидные препараты. Больные или их близкие иногда отказываются от них, опасаясь, зависимости или ухудшения состояния. Клинический опыт и научные исследования подтверждают, что это не так.
Важно
Пациенту, испытывающему боль, лекарство нужно для обезболивания, а не для получения новых ощущений. Организм использует анальгетики преимущественно в области болевых рецепторов, поэтому пациент даже при длительном приеме опиоидов не становится зависимым от них.
Попросите врача прописать вам схему приема препаратов в удобной для вас форме.
Если при хронической боли врач назначает обезболивающие препараты, то они должны применяться по рекомендуемой схеме, без отклонений от нее и под наблюдением специалистов. Лечение хронической боли будет всегда успешным, если придерживаться нескольких обязательных правил:
- Доза обезболивающего лекарства и интервалы между приемами подбираются таким образом, чтобы поддерживать устойчивую концентрацию его в крови и избегать усиления болей в эти промежутки. Поэтому при хронической боли так важно употребление анальгетиков по часам, регулярно, а не при появлении боли: прием препаратов должен «опережать» усиление боли.
- Если больной спит, возможно немного отсрочить прием обезболивающих. Особенно, если человек долго не мог уснуть или сильно истощен — в этом случае дать лекарство надо сразу после пробуждения. В целом, нужно стараться максимально следовать принципу приема лекарств «по часам».
- Если больной без сознания, то часы приема лекарств не пропускаются.
- Первоочередная задача — ночное обезболивание, потому что плохо проведенная ночь неизбежно влечет за собой «плохой» день. В течение 7–8-ми часового сна в ночной период надо стремиться поддержать в крови больного концентрацию анальгетика, достаточную для блокирования болевых рецепторов. При необходимости это достигается приемом непосредственно перед сном несколько большей дозы обезболивающего препарата и (или) комбинацией его с лекарством, обладающим успокаивающим эффектом, которое усилит и продлит действие анальгетика. Проконсультируйтесь с врачом, каким препаратом и в какой дозировке возможно купировать болевой синдром дополнительно в ночное время, если в этом будет необходимость.
- Если появилась боль, а время очередного приема лекарственного препарата еще не наступило, надо срочно принять внеочередную дозу обезболивающего, а в положенное время принять лекарство по схеме и потом придерживаться ее. При повторении случаев прорыва боли схема обезболивания корректируется врачом.
- Принимать таблетированные обезболивающие препараты, если врачом не указано иначе, надо после еды, чтобы свести к минимуму их раздражающее действие на слизистую оболочку желудка.
- Если ваш близкий привык завтракать поздно, не надо откладывать из-за этого прием анальгетиков. Предложите ему что-то перекусить и дайте лекарство. Также надо поступать всегда, если назначенное время употребления обезболивающих не совпадает с основными приемами пищи. Что-то положить в рот перед тем, как выпить лекарство, — это должно стать правилом. При лечении хронического болевого синдрома принимаемые натощак препараты можно перечесть по пальцам, и врач скажет вам о них особо.
- Инъекции лекарственных препаратов применяются лишь в том случае, если прием через рот невозможен из-за тошноты, рвоты, нарушений глотания, а через прямую кишку — из-за обострения заболеваний прямой кишки или отказа больного от этого пути введения. В случае парентерального (в виде инъекций) введения анальгетиков принцип применения по часам, естественно, сохраняется.
- В случае ректального приема необходимо особенно тщательно следить за регулярностью стула, так как наличие кала в прямой кишке затрудняет всасывание лекарственных препаратов.
- Нельзя принимать обезболивающие препараты без назначения врача. Сообщайте врачу о любых изменениях интенсивности боли.
- Нельзя самостоятельно повышать дозу обезболивающего препарата, назначенного врачом. Прием большей дозировки без назначения врача может вызвать нарушение дыхания.
- Нельзя резко прекращать прием опиоидных анальгетиков, это может привести к ухудшению общего самочувствия. Врач поможет вам постепенно снизить дозу препарата, чтобы избежать неприятных симптомов.
- Употребление алкоголя на фоне приема обезболивающих может вызвать осложнения.
- Проконсультируйтесь с врачом, прежде чем дать больному принять вместе с опиоидными анальгетиками транквилизаторы, антигистаминные и другие препараты, обладающие снотворным действием.
- Обезболивающие препараты необходимо хранить в местах, недоступных для детей. Нельзя передавать лекарство другим людям.
- Горячая линия помощи неизлечимо больным людям 8 (800) 700-84-36 (круглосуточно, бесплатно)
- Горячая линия Росздравнадзора 8 (800) 550-99-03 (работает в режиме записи сообщений)
- Главный внештатный специалист по паллиативной помощи вашего региона (контакты ГВС по паллиативной помощи регионов России можно найти на сайте Ассоциации профессональных участников хосписной помощи по ссылке - Ред.)
- Департамент / министерство здравоохранения вашего региона
- Главный внештатный специалист по паллиативной помощи РФ Невзорова Диана Владимировна nevzorovadv@zdrav.mos.ru
- массаж рук и ног, всего тела, нежное поглаживание над эпицентром боли — к этому могут быть подключены «малосильные» члены семьи и желающие помочь посетители, которым массаж может быть доверен;
- холод или сухое тепло к болезненной области, что, наряду с массажем, способствует гашению болевой пульсации в спинном мозге;
- максимальная физическая активность, обеспеченная приспособлениями для ухода за собой и удобно оборудованным домашним местом для интересных занятий и работы. Она препятствует одеревенению мышц, вызывающему боль, и подключает головной мозг к занятиям, отвлекающим его от анализа боли;
- общение с домашними животными, которые дают нам примеры безмятежности и одаривают безусловной любовью;
- регулярное выполнение упражнений, направленных на расслабление мышц.
Важно
Близкие пациента должны строго придерживаться назначений и рекомендаций врача и находиться в постоянном контакте с ним.
Побочные эффекты анальгетиков
При приеме опиоидных анальгетиков возможны побочные эффекты, которые могут причинять больному не меньшие страдания, чем сама боль. НО! Все побочные эффекты можно или предупреждать, или лечить; некоторые из них проходят сами через несколько дней после начала приема препарата. Важно это понимать и не отказываться от сильнодействующих обезболивающих препаратов. Главное — сразу сообщайте о побочных эффектах врачу и просите назначить необходимую терапию. Если побочные эффекты не исчезают, врач может заменить анальгетик на другой из той же группы, пересчитав эквивалентную дозу.
Сонливость, слабость, головокружение
Обычно проходят через несколько дней после начала приема обезболивающих.
Запоры
Опиоидные анальгетики подавляют работу кишечника, поэтому при их приеме необходимо назначение слабительных препаратов. Обязательно обратитесь за рекомендациями к врачу.
Тошнота и рвота
Обычно исчезают через несколько дней после начала приема опиоидных обезболивающих. Врач также может назначить вам противорвотные препараты.
Толерантность к препарату (снижение эффекта прежних доз)
Если назначенная врачом доза анальгетика перестала помогать, значит, боль усилилась или у вас развилась толерантность к препарату. Развитие толерантности не означает, что у вас появилась зависимость. Обязательно проинформируйте о своем состоянии врача, чтобы он скорректировал схему лечения.
Контроль эффективности обезболивающей терапии
Выводы об эффективности схемы обезболивания делаются не раньше, чем через 1–2 суток от начала ее применения. Не стоит отказываться от предложенной схемы обезболивания из-за побочных эффектов ранее чем через 2 суток.
Для облегчения анализа эффективности обезболивания вашего близкому или вам желательно регулярно вести дневниковые записи по схеме: дата, время приема препарата, эффективность принятого средства. Такие записи помогают проводить коррекцию схемы обезболивания.
Адекватная схема обезболивания достигается применением анальгетика той или иной группы или комбинацией препаратов разных групп.
Меры предосторожности при приеме обезболивающих
Если возникли трудности с получением обезболивающих
Письменно изложите свою жалобу руководителю медицинской организации и получите письменный ответ.
Если проблема не решилась:
Нелекарственная терапия боли
Существуют и другие способы облегчения боли, которые можно и нужно применять наряду с медикаментозным обезболиванием. К ним относятся:
Что такое боль?
О биопсихосоциальной модели боли, особенностях шкал боли и недостатках системы медицинского образования
Упражнения на расслабление мышц
Реакцией практически на любую боль становятся мышечные спазмы — как поперечнополосатой мускулатуры, работу которой мы можем в значительной степени регулировать сознательно, так как она составляет мышцы нашего тела, так и гладкой мускулатуры, которая содержится в структуре всех внутренних органов, а также кровеносных и лимфатических сосудов.
Мышечные спазмы усугубляют боль. Все методы, способствующие мышечной релаксации, таким образом, уменьшают боль или даже могут полностью убирать некоторые виды боли, делая ее доступной воздействию собственных систем обезболивания организма.
К числу наиболее простых методов релаксации, которые можно использовать без помощи психотерапевта, относятся поступательная релаксация и дыхательные упражнения.
Поступательная релаксация доктора Питера Лендорффа
При проведении поступательной релаксации человек сначала напрягает определенные группы мышц, а потом их расслабляет. Такая последовательность позволяет делать расслабление более глубоко.
В книге американского врача Питера Лендорффа «Хроническая боль» об этом написано следующее:
«Расположитесь удобно в тихой комнате в кресле или в постели и начинайте медленно и глубоко дышать. Сосредоточьтесь на своем дыхании и начинайте работать по очереди с различными группами мышц. Начните с рук. Сожмите кулаки как можно крепче, задержитесь в этом положении на 10 секунд. Если это окажется утомительным, начните с меньшего, постепенно наращивая время. По истечении 10 секунд расслабьте кисти и руки, повторяя мысленно слова: “расслабление и освобождение”.
Почувствуйте, как напряжение вытекает из кончиков пальцев. Теперь переключите внимание на предплечья и плечи. Напрягите их мышцы как можно сильнее на 10 секунд, затем расслабьте, повторяя мысленно: “расслабление и освобождение”.
Затем пройдите таким образом пальцы ног, икры, бедра, ягодицы, живот, спину, грудь, шею, лицо и лоб. Просто расслабьтесь и освободитесь. Прочувствуйте, как из вашего тела вытекает напряжение и разливается тепло».
Вполне возможно проведение этих упражнений без предварительного напряжения мышц, если это по каким-либо причинам затруднительно.
Дыхательные упражнения
Дыхательные упражнения при работе с болью заключаются в следующем. Совершив мышечное расслабление так, как это было рассказано, с закрытыми глазами начните представлять, что выдыхаемый вами воздух может проходить через боль. Через несколько попыток больной легко начинает «выдыхать» через боль — она при этом как бы рассеивается в пространстве.
Этот метод может использоваться как «скорая помощь» в случае любых неприятных ощущений: устроившись удобно, с закрытыми глазами, необходимо сосредоточить свое внутреннее внимание на области неприятных ощущений и начинать «выдыхать» через них.
Подойдите к проблеме контроля над болью максимально ответственно, получите у лечащего врача все необходимые сведения о принципах лечения хронической боли и тщательно следуйте рекомендациям и предписаниям. И конечно, постоянно контактируйте с врачом.
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.
Перепечатка материала в сети интернет возможна только при наличии активной гиперссылки на оригинал материала на сайте pro-palliativ.ru.
Запрещается перепечатка материалов сайта на ресурсах сети Интернет, предлагающих платные услуги.











