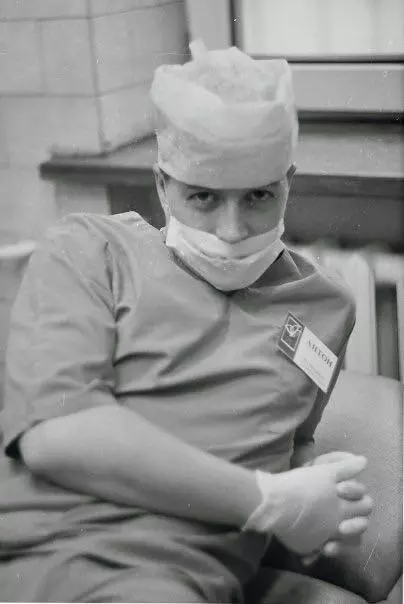
Антон Борисов — дежурный врач Первого Московского хосписа. Паллиативной помощью детям и взрослым занимается более 14 лет.
В интервью нашему порталу Антон рассказывает о том, почему чувствует себя в хосписе как дома, как научиться разговаривать со смертельно больными людьми и их родственниками, а еще вспоминает детей, которых встретил на своем пути и какой была самая неудачная шутка.

Здравствуйте, я буду у вас работать
В паллиатив я попал случайно. В 2007 году, будучи на четвертом курсе института, я ходил по разным городским больницам в поисках работы и зашел в Первый Московский хоспис: было удобно, он находится рядом с метро. До этого я ничего про хоспис не знал. Но оказавшись там, буквально с первых шагов подумал: «В этом месте я буду работать». Бывает любовь с первого взгляда — так у меня и случилось. Притом, что «медицины» не чувствовалось — не было ни кафеля, ни людей в униформе, ни каких-либо других атрибутов больницы. Но внутри меня возникло ощущение гармонии и покоя. Я прошел внутрь, встретил кого-то из персонала и сказал: «Здравствуйте, я буду у вас работать». Мне в ответ рассмеялись: «Ну, у нас таких много было». Я ответил: «Поверьте, я не многие».
Регламент тогда, так же как и сейчас, обязывал не менее двух недель проработать волонтером. У меня этот период занял около двух месяцев. Оказавшись затем на должности медбрата, я почувствовал, что мне очень созвучны принципы работы, которые царили в хосписе. Здесь не было так называемой «классической медицины»: пациенты были с четкими диагнозами и с кучей информации о пройденной медицинской жизни. Здесь была совершенно другая философия: помочь. Я потом уже для себя выработал термин, чтобы объяснить родственникам и пациентам, какая у нас роль: мы спутники болезни. Мы будем рядом, но наши пути оборвутся, когда пациент уйдет. Дальше я возьму нового спутника и пойду с ним.
ПМХ со мной уже много лет: я несколько раз уходил, но потом возвращался. Когда выпустился из института, я как врач-педиатр начал работать в обычной городской поликлинике. Параллельно с этим формировалась инициативная группа по развитию паллиативной помощи детям, куда я был привлечен. Из нее вырос фонд «Детский паллиатив». К 2011 году открылась выездная служба, где я тоже часто пересекался с Первым московским хосписом.
Через год работы я ушел из поликлиники и вернулся после курсов переподготовки, которые позволяли работать со взрослыми, уже врачом в ПМХ. Потом перешел в одну больницу в качестве заведующего детским отделением паллиативной помощи, но до сих пор совмещаю работу там с ПМХ.
Когда я уходил из поликлиники, одна девочка на приеме спросила: «Грустно, что вы уходите. А куда?». Я ответил: «Я ухожу домой».
Я действительно так воспринимаю хоспис. Некоторым нравится в роддоме работать. Может, и здорово, но мне — нет. В студенчестве я проходил практику в родблоке — на моих глазах появилось на свет много людей. Но для себя я решил, что не буду в этом работать никогда. Категорически.
Здесь, в паллиативе, открываются ответы на многие вопросы, которые ты себе задаешь. Начинаешь переоценивать свою жизнь, какие-то проблемы отходят сами собой. Я себя сравниваю с чайкой, которая поднялась из бухты и опуститься вниз ей уже неинтересно, потому что она знает, каково это.
Здесь понимаешь, что жизнь настолько многогранна и коротка, что надо довольствоваться каждой секундой. Китайцы говорят: «Самый лучший момент жизни — это здесь и сейчас». Так и у нас. Как бы сложно ни было, пока ноги ходят, голова соображает, а близкие в порядке — наслаждайся, развивайся, дари себя людям. Я думаю, что профессия научила меня любить жизнь во всех ее проявлениях.

«Побудьте со мной» — в этом смысл хосписа
Андрей Владимирович Гнездилов о работе и жизни в хосписе
Паллиативщик не приходит в семью врачом. Он приходит туда человеком
Мой выбор стать паллиативным врачом воспринимался по-разному. Кто-то говорил: «Ненормальный». Кто-то считал, что это действительно нужно. В большинстве своем относились уважительно, но отстраненно, потому что не понимали, чем именно я занимаюсь. Кажется, что тут не особо сложно — не надо делать трудные операции, выдумывать схемы лечения и вести пациента по многу лет. Да, это другое. Но заговорить с человеком, который тяжело болеет, большинству врачей сложно. Возникает чувство, что они отчасти повинны в болезни пациента: лечили, но результата не добились. Кто-то пытается пожалеть или приободрить, сказав, что все будет хорошо. Но ведь этого никто точно не знает. Еще, не признаваясь себе, люди боятся оказаться «по другую сторону халата».
Часто ли уходят из паллиатива? Еще реже, чем в него приходят. Опытные врачи из других областей зачастую лишены «паллиативной изюминки« — умения «допустить» к себе пациента, проникнуть в ситуацию и разделить всю боль происходящего. С другой стороны, молодого человека очень просто сломать: он настраивается помогать, вылечивать, а дети будут умирать. Или ты работаешь-работаешь, а пациенту лучше не становится. Возьмем ребенка с тяжелым ДЦП. Он может сто лет прожить, если за ним правильно ухаживать. Но он не разогнется, не встанет, не пойдет и не заговорит — не социализируется так, как мы бы хотели. Можно в него всю душу вложить, а результата не будет. Ну, подумаешь, у него приступов судорог стало не десять, а восемь. А все-таки их стало меньше. Но многие врачи не выдерживают и уходят лечить детей, которых можно вылечить.
Паллиативного врача видно даже по тому, как он заходит в квартиру и здоровается. Если он говорит: «Так, чем болеете, где лечились?», то понятно, что он долго не проработает. Хороший паллиативщик разговаривает по-другому: «Привет, дружок! О, у тебя еще и собака есть. Как зовут собаку?». Он не приходит в семью врачом, он приходит туда человеком.
Иногда тебе с порога шепчут: «А вы можете сказать, что вы сосед?». Я отвечаю: «Да кто угодно». И сосед, и друг семьи, и «нам порекомендовали», и «из коммерческой клиники». И оттуда, и отсюда, только не из хосписа. Я соглашаюсь. Нужно принимать правила игры семьи. Ты приходишь на их территорию, в их дом. И только в процессе работы ты можешь объяснять, что их правила в чем-то ошибочны. Так или иначе возникает вопрос: «А мы от кого что скрываем, ребят? От человека? Ну, он и так все прекрасно понимает».

«Наши победы — это победы над болью и отчаянием»
Беседа с Ольгой Васильевной Осетровой — о коллегах и пациентах, о том, что для людей становится важным в конце жизни
Как у вас?
Чтобы научиться разговаривать с пациентами, я вначале просто смотрел на коллег, подслушивал какие-то фразы и обороты. Потом, в детском хосписе «Дом с маяком» стали проводиться тренинги с актерами. Модель таких тренингов пришла из-за рубежа, а у нас ее стала развивать Анна Сонькина-Дорман. Актеры были в роли пациентов. При этом экзаменуемый врач не знал, кого именно играет актер — скандального пациента, депрессивного меланхолика или одухотворенного человека. Выяснилось, что существуют школы и целая наука об этом.
Меня поначалу мучил вопрос, как спросить у родственников, жив пациент или нет. Я был вчера, он крайне тяжелый, и сегодня мне надо знать, стоит ли ехать к нему. Как задать вопрос? И я, и та сторона понимаем, что я звоню с одной целью. Но спросить прямо как-то чересчур цинично. А ходить вокруг да около — ну, мы же в реальной жизни, мы взрослые люди...
Помогли мои наставники, и я даже сейчас использую эту формулировку: «Как у вас?». Но ушли годы на то, чтобы я услышал что-то подобное в среде людей помогающих профессий, но не связанных с паллиативом.
Леша умрет, но давайте вместе пройдем этот путь
Со временем страх общения с пациентами или их родственниками, особенно мамами, не гаснет, а порой усиливается. Тем более после того, как я сам стал родителем. Страшно, потому что ты человек и ты бессилен. Ты тоже можешь оказаться на их месте и можешь не справиться. Но ты врач и на тебя смотрят как на последнюю инстанцию. Люди прошли институты, заграницы и лучших светил, но при виде тебя у них все равно возникает мысль: «Ну вот он-то сейчас поможет». И здесь самое главное правильно объяснить родителям: я помогу, но как будет выглядеть моя помощь? Мы должны это понимать одинаково. Мы уберем негативные симптомы, обезболим, будем рядом изо дня в день, но не вылечим.
На этапе работы в ПМХ меня наставляла главный врач Диана Владимировна Невзорова: «Ты должен проводить в разговорах не менее двух часов». Я тогда думал: «Два часа… О чем я должен говорить? Ну, двадцать минут — это я пересмотрю все системы организма, еще и маму успею полечить. Но два часа?». Я стал понимать это, когда открылась выездная служба «Дома с маяком», и я столкнулся один на один с ситуациями пациентов.
Однажды на визите я провел чуть меньше шести часов и уходил с ощущением, что мы не обо всем договорили. Тогда, я помню, родители периодически уводили тему диалога о болезни и будущем куда-то в сторону. В один из визитов я не выдержал и сказал: «Подождите, вы хотите знать, что будет дальше? Да, Леша умрет, и вам надо будет совершить определенные действия. Я готов рассказать об этом: чего ждать, какие будут симптомы, как с ними бороться, какие меры надо будет принимать, каким навыкам научиться, что делать, когда Леша перестанет дышать». Это людей отрезвляет. Потом уже отец говорил, что они боялись этого разговора. Тогда я ответил: «Я нисколько не пытаюсь умалить ваш страх, но незнание порождает еще больший страх, и в будущем вы столкнетесь из-за этого с рядом еще больших сложностей. Давайте вместе пройдем этот путь».
Такие беседы редко бывают в практике обычного врача. В этом есть элемент психологической работы, когда ты вместе с родителями проживаешь в ускоренном режиме все стадии болезни ребенка.
Как дилетант
Как-то я поехал на визит к девочке, которая болела буллезным эпидермолизом. Я эту болячку видел мельком, читал про нее, как обычно, в учебниках: ну, страшно, выживаемость при тяжелых формах очень низкая, дети погибают в первые годы жизни.
Но мне тогда казалось, что я уже оперился и что-то понимаю в дозировках, в общении — я был на энтузиазме. Приезжаю, приветливые родители меня отвели на кухню — «Давайте пообщаемся». Мы очень свободно разговаривали. Подходит время посмотреть ребенка. Я беру фонендоскоп. А они говорят: «Доктор, зачем он вам?». Я попытался отшутиться: «Чтобы от санитара отличали». А мама так серьезно отвечает: «Не переживайте, вы единственный врач, Алена вас не перепутает». Ладно, думаю, но послушать-то надо. Мы заходим в комнату…
Сейчас в моей практике есть второй пациент со схожей патологией, а вот тогда это был дебют. У девочки поражено больше 95% кожи. Представляете себе человека, у которого не кожа, а сплошная эрозивная поверхность. Я понимаю, что у нее и полноценных конечностей нет, все выглядит в виде культей. И губ нет, все изъедено эрозией. При этом ребенок в сознании, играет, смотрит телевизор. И тут я понимаю, какая это была оплошность, когда я взял фонендоскоп и попытался пошутить по-дурацки. Тут не то что слушать, тут любое физическое прикосновение — это как в рану соль насыпать. А я выступил абсолютно как дилетант. Я считаю, что это был самый неудачный разговор.
Ты же понимаешь, что умираешь?
Я помню девочку Софью. Ей было 17 лет и у нее была опухоль мозга со множественными метастазами. Она получала колоссальный объем обезболивающих, но это не помогало. Ее смотрели ведущие паллиативщики Москвы, но могли предложить только наращивать обезболивание. И вот к нам с лекцией приехал врач из Лондона. Мы попросили его встретиться с девочкой. Он приехал, и они стали общаться с помощью переводчика. Он ее спросил: «С тобой кто-то разговаривал о болезни?». Она ответила: «Нет». «Ну, ты же понимаешь, что ты умираешь?». Она: «Да». «А ты бы хотела, чтобы с тобой поговорили об этом?». «Да». «А с кем бы ты хотела поговорить?». Она назвала меня.
Помню, вскоре мы поехали к ней домой с еще с одной сотрудницей выездной службы, Машей. Я боялся ехать один: у меня не было опыта таких разговоров с ребенком. В итоге мы почти три часа говорили о том, что с ней будет, может ли заболеть сильнее, что мы сделаем в этом случае, будет ли мама рядом и сможет ли она ее слышать,как она будет ходить в туалет, как она умрет и что будет дальше с телом. Каждый элемент был детально освещен и оговорен.
Я вышел от нее с ощущением, что пробежал какой-то невероятный кросс — настолько был истощен физически и эмоционально. Вечером позвонила мама и сказала, что Соне стало лучше. А на следующий день сообщила, что за долгий период Соня наконец-то спала всю ночь.
И это стало для меня таким переломным моментом, что да, с пациентами, даже если это подростки, нужно разговаривать. Сложно настроить на этот разговор родителей, потому что они стараются уберечь детей. Но важно говорить, и не только о том, что будет, но и том, что мы поможем: даже если наступит критический момент, мы его купируем, мы обезболим. Это позволяет немножко уменьшить страх.
Смерть есть, и ты ничего не можешь с этим сделать
За каждым паллиативщиком есть пул пациентов, которых он очень близко пустил к себе и которых он тяжело пережил.
Для меня это был мальчик Рома. Он лежал в стационаре ПМХ с мамой. Это тоже был ребенок с опухолью головного мозга. На тот момент он получал огромное количество лекарственных препаратов. Этот объем лекарств теоретически был несовместим с жизнью. Но он помогал купировать боль, судороги и ряд других очень страшных симптомов.
Я не знаю, почему именно этот пациент так в меня попал. Возможно, я очень проникся мамой. Хотя, работая потом, я понял, что каждая мама — это фильм, который покорит миллионы сердец. Люди галлоны слез потеряют, если экранизировать историю хотя бы одной мамы, у которой был смертельно больной ребенок. Но почему-то именно с этой мамой сложились теплые дружеские отношения. Я так проникся и ей, и ребенком, что, когда уходил в отпуск на две недели, мне этот мальчик снился каждую ночь. Как будто я что-то с ним делаю, не успеваю, ничего не получается. Я надеялся, что я вернусь и узнаю, что он покинул мир, и вся эта история закончится. Но у Творца на нас, видимо, были свои планы. И мне предстояло еще полтора месяца работы с ним. Не только мне. С ним работал весь стационар. И единственный раз, что я плакал, был в день его смерти..
Плачешь по многим причинам. В этом присутствует элемент безысходности, что смерть есть, и ты с этим ничего не можешь сделать. Здесь и усталость, и боль за человека. Все это настолько истощает, что ты просто плачешь от бессилия. И не только от собственного, а от такого планетарного.
Потом я повидал гораздо более сложные случаи. Но на таких пациентах врачи как раз и сгорают — они пускают их внутрь и не справляются. Кто-то уходит из профессии, кто-то ее меняет, кто-то выгорает так, что превращается в циника, кто-то говорит: «Все, больше не пущу». Такие пациенты, я думаю, есть у каждого врача. И объяснить, почему именно Леша, а не Ваня, не Маша ими стали, сложно. Но им ты настолько много отдаешь, что теряешь с их смертью кусок себя.
Времени столько, сколько вы готовы испытывать происходящее
Одна родственница пожилого пациента как-то мне сказала: «У меня дома собака…». Я говорю: «И что?». Она отвечает: «Можно мне домой уехать? Есть у меня два часа?». Я ответил, что не знаю: «Давайте вы выбор сделаете сами. Вы хотите быть с человеком в последние мгновения жизни или вам важно спрятаться от этого, поехать покормить собаку?». Вот разреши я уехать, она бы жила с мыслью, что не видела смерти, потому что доктор так сказал. Но мы не разрешаем и не запрещаем. Мы принимаем любой выбор. Мы говорим: «Вы можете быть рядом столько, сколько найдете в себе сил. Если страшно — поверьте, никто не осудит. Но выбор вы должны сделать сами».
Другой случай. Однажды в хоспис привезли юношу 16-17 лет. Я понимал, что он уходит. Он был в сознании, задыхался. Нас было трое врачей, и мы начали объяснять маме, что сейчас лучше его обезболить и погрузить в сон. Я говорил, что он будет там, как в облаке. Мы его окутаем — и он уже не выйдет из сна, и ему там будет хорошо. Мы никак не приблизим и не притормозим процесс болезни. Мы просто «спрячем» мальчика, пока болезнь сделает свое дело.
Мама сопротивлялась и хотела отодвинуть этот момент. Было несколько попыток такого диалога с ней. В какой-то момент я не выдержал. Она спросила: «Доктор, сколько у нас есть еще времени, пока вы его не загрузите?». Я ответил: «Знаете, у вас есть столько времени, сколько вы готовы испытывать все происходящее и знать, что человек мучается ради вас. Вот сколько вы готовы? Я бы два часа назад его загрузил, потому что я уже не выдерживаю, мне страшно смотреть. А вы сколько готовы жить с ощущением, что ребенок задыхается в сознании? Час? Значит, мы через час введем лекарство. Скажете сейчас, значит сейчас». Мы не можем это решить за родственников, потому что это им жить с сомнениями: «А вдруг можно было бы сделать что-то еще».
Это пример классического паллиатива, когда у тебя безумно мало времени, человек умирает у тебя на глазах. Его экстренно переводят из онкологии, а родственники еще не успели принять, что лечения дальше не будет. В той ситуации родители сказали, чтобы мы вводили лекарство. Мы обезболили ребенка, у него выровнялось дыхание, и он спокойно ушел. Родители потом говорили: «Спасибо. Мы увидели, что его мучения закончились». Он просто расслабился. Это было видно по лицу, по позе. Боль ушла — и вся тревога ушла.

«Самый тяжелый ребенок все равно остается ребенком»
Директор фонда «Детский паллиатив» об образовании врачей и главных проблемах детской паллиативной помощи в России
Зачастую дети уходят, когда родители этого не видят
Дети — это отдельный мир. С ними очень легко работать. Ребенок лишен опыта жизни. Он открыт. Даже когда показываешь линейку шкалы боли с разными личиками, он очень быстро выбирает картинку: не продумывает, что я от него жду и какие будут последствия. Родители же в 95% случаев сходу не отвечают.
Дети только с определенного возраста начинают понимать смерть как биологический исход. Маленькие, до 10-12 лет, ничего, как правило, не спрашивают. И мне им и не хочется что-то говорить, потому что они другими интересами живут. Они нуждаются в том, чтобы с родителями больше времени проводить.
Самые сложные пациенты — это подростки, которые только-только подходят к пику своей жизни, «ну вот сейчас начнется» — и здесь их срубают. У них жизнь была, а завтра не будет. Очень многие в этот момент теряют друзей, единицы сохраняют какое-то общение. Хотя бывают и обратные случаи: я был свидетелем венчания в хосписе.
Дети мудреют с болезнью, они становятся умиротворенными. Вообще, человек мудреет, когда болеет, а когда смертельно болеет, его мудрость превосходит всю нашу суммарную.
В моем представлении, мудрость проявляется еще и в том, что дети зачастую уходят, когда родители этого не видят. У меня было несколько пациентов-детей, которые умирали, когда мама или отлучалась на минуту, или засыпала на короткое время. Одна мама говорила: «Ты не представляешь, я только глаза закрыла, три минуты прошло, смотрю — Влад не дышит». Я сказал ей: «Он тебя берег».
Ребенок не позволил маме увидеть сам исход, он ее спрятал. Он ее и так учил в момент болезни: позволял почувствовать себя мамой. Она ему готовила, ухаживала за ним, читала книжки, заботилась. Теперь он решил позаботиться о ней: лишил ее возможности быть свидетелем.
Сомнения — симптом усталости
Я верю, что, раз никто оттуда не вернулся, значит, там лучше. Во все времена, из всех острогов люди сбегали. Там было плохо, потому и бежали. Значит, на том свете хорошо. Я не жду опровержений и не жду доказательств. Мне достаточно своих ощущений. В работе они только укрепляются, и, наверное, меня сложно будет тут сдвинуть. Я свою позицию не афиширую, не несу в массы, но так живу. И мне это позволяет справляться.
Вообще, хосписные люди не сомневаются в загробной жизни. И это не обсуждается. Зачем обсуждать, что вода мокрая. Я думаю, сюда приходят люди с подобным ощущением, потому что здесь так. Люди, которые не верили или сомневались, просто не прирабатывались.
У меня тоже возникают сомнения. Но сомнения — это симптом усталости. Они только подогревают желание двигаться дальше. Церковь здесь помогает: ты приходишь на службу и понимаешь, что эту работу нужно делать. Следующий на твое место не скоро придет.
Для чего?
Для пациентов, с которыми я работаю, смерть — это избавление. На этом завершается такой этап мучений, какой сложно себе представить. А если смерть встретил обезболенным и без дополнительных страданий, то это тем более хорошо.
Когда люди теряют взрослого, пожилого члена семьи, хотим мы этого или нет, мы должны признать, что так устроена жизнь. Родственникам может быть больно и страшно, но их страх основан на том, что они должны повзрослеть. А когда родителям говоришь, что их ребенок должен уйти, то здесь натыкаешься на все, включая агрессию.
Но это не истинная агрессия, это реакция организма, это их внутренний мир так защищает себя, атакуя меня. Потому что это противоестественно, с точки зрения природы, чтобы дети умирали. Но мы ведь природу до конца не разгадали.
Обычно я пытаюсь заменить вопрос «почему так произошло?» на «для чего?». Здесь открывается огромное поле для размышлений.
Какого-то универсального смысла нет. Наверное, мы должны чему-то научиться.
Некоторые коллеги, недавно пришедшие в паллиативную помощь, говорят: «Все сложно. Не могу, не хочу». Я говорю: «Это нормально, так и должно быть. Значит, мы чего-то не умеем».
Если сегодня потеряешь себя, завтра не сможешь помогать
Бывает тяжело, когда устал. Порой чувствуешь, что один на льдине пытаешься справиться со всем миром. Я думаю, люди из разных отраслей что-то подобное испытывали. Но они же сохраняют себя, работают, идут дальше.
Общение с родственниками и пациентами я сравниваю с погружением на глубину: ты берешь кого-то за руку, и вы вместе проживаете болезнь от сегодняшнего момента до смерти. Но может случиться, что у тебя кислородный баллон на лимите. Если человек желает, он может остаться на этой глубине. Но тебе надо выплывать. Ты должен понимать, что дальше — точка невозврата, пора возвращаться. Потому что если ты сегодня потеряешь себя, то завтра не поможешь еще десяти людям, а послезавтра двадцати — и так далее в геометрической прогрессии.
Тогда срабатывают внутренние механизмы, говоришь: «Все. Давайте мы продолжим диалог завтра». Или можно заранее деликатно сказать: «У меня мало времени». За рубежом принята четкая ограниченность времени, в России по-другому устроено. Так сложилось, что с врачом, как с учителем или священником, обсуждаются и медицинские, и немедицинские вопросы.
Мы работаем с очень тяжелыми темами. Я своим подчиненным говорю: «Девчонки, представьте себе, что вы заходите в палату в дождевике. Вы с мамой в этой грозовой туче проработали, а потом пришли домой, сняли дождевик, повесили на стенку и все, и забыли об этом. Иначе будет плохо». Внутри должен быть реактор, который надо периодически чем-то заполнять. Если ты внутри мертв, то не можешь работать и отдавать.

Нюта Федермессер: «Я бы очень хотела, чтоб моя работа научила меня радости»
Интервью с Нютой Федермессер, вошедшее в книгу «Вера в большом городе»
Обезболиваемся и встречаем финиш
Как-то раз Анна Константиновна (Федермессер — прим. ред.) читала лекцию перед студентами в институте, где я учился. И она попросила поднять руки людей, которые когда-то были в хосписе. Я поднял. Она сказала: «О, Антон Сергеевич! Вы в хосписе родились, вы в нем и умрете!». Я ответил: «Ну, мне тогда жить точно не страшно».
Хотелось бы, чтобы смерть не была мучительной. Да, болезнь — это период подготовки, возможность какие-то напутствия оставить. Но в болезни меня волнуют переживания тех, кто рядом. Не хочу, чтобы они были заложниками моей болезни.
Я боюсь, как многие паллиативщики, уйти не подготовленным, оставить после себя незаконченные дела. Боли боюсь. Не хочу ненужных действий со своим телом. Может, лучше позвать людей, которые бы мне что-то сказали на ушко — мне бы приятнее было.
Наверное, неплохая смерть для меня — это когда живешь, живешь, живешь, а потом узнаешь, что болен и уже все. А ничего не болело, ничего не предвещало. Ну что ж, ну и хорошо. И лечиться уже не надо, потому что бессмысленно. Значит, обезболиваемся и встречаем финиш.
О смерти
Смерть — она неизбежна.
Перепечатка материала в сети интернет возможна только при наличии активной гиперссылки на оригинал материала на сайте pro-palliativ.ru.
Запрещается перепечатка материалов сайта на ресурсах сети Интернет, предлагающих платные услуги.