Как говорить о том, что люди не хотят слышать
 Рекомендации помогающим специалистам, которым нужно побеседовать с пациентами на сложные темы
Рекомендации помогающим специалистам, которым нужно побеседовать с пациентами на сложные темы Как говорить о том, что люди не хотят слышать
Рекомендации помогающим специалистам, которым нужно побеседовать с пациентами на сложные темы«Мы ещё поборемся!», «Говорите мне только о хорошем», «Не накаркайте рецидив», — всем, кто работает с тяжелыми или неизлечимыми болезнями, знакомы эти реплики. Каждая из них — попытка избежать честного разговора, умолчать сложные темы. Говорить о болезни, об умирании и смерти трудно и страшно, но именно эти разговоры помогают человеку облегчить путь, сохранить силы и успеть всё то, что важно сделать перед уходом. Поговорили с клиническим психологом, схема-терапевтом и преподавателем психологии Анной Кан о том, как обсуждать с пациентами и их родными паллиатив, ожидания и смерть.
Паллиативная помощь — забота о человеке с неизлечимым заболеванием — по-прежнему остается темой, частично закрытой для обсуждения. И хотя к разговору о ней присоединяется всё больше общественных деятелей, исследователей и журналистов, в рамках личного, семейного общения разговор о паллиативе продолжает быть «точкой невозврата», к которой не хочется приближаться. Такое замалчивание едва ли пойдёт на пользу человеку, которому паллиативная помощь существенно облегчила бы жизнь.
Не накликать лихо
«В нашу эпоху гедонизма никто не умирает. Никто не ждет ни смерти, ни умирания. В общении с пациентами и их родными складывается впечатление, что если само слово “смерть” сказать вслух, она обязательно придёт. Но ведь придёт в любом случае. И к тем, у кого есть диагноз, и к тем, у кого его нет. Время от времени на вопрос “Вы боитесь рецидива?”, я ответ слышу: “Ну, всё, Анна Александровна! Вы сказали “это” слово. Теперь это 100% произойдет”. А там, где никто не говорит, а рецидив происходит, как это случается?» — делится собственным опытом сопровождения пациентов Анна Кан.
«Люди действительно боятся накликать лихо. — продолжает Анна. — Так же происходит и в разговорах о хосписной помощи. Как много историй, где родные и врачи называют паллиативные центры санаториями, а пребывание там — временным». А, когда пациенты понимают где они, они чувствуют себя обманутыми и обреченными, потому что не были готовы к таким переменам.
Но паллиатив может быть очень разным. Тот, упоминаний которого опасаются так же, как обращения к теме рецидива, связан в сознании людей с болью, стыдом, состоянием, в котором человек беспомощен перед страданием и страхом быть в тягость окружающим. Но есть и другой паллиатив.
 Научиться горевать и жить со смертьюЕсть ли в общественном пространстве место для темы смерти, и почему это может оказаться важно каждому
Научиться горевать и жить со смертьюЕсть ли в общественном пространстве место для темы смерти, и почему это может оказаться важно каждому«Есть и такой паллиатив, который помогает лечению. Это поддерживающая терапия, касающаяся всех заболеваний, которые не излечиваются целиком. А таких немало: по сути, те, у кого диагностирован сахарный диабет – это тоже “паллиативные” люди. Их состояние требует постоянного лечения, регулярных обследований и госпитализаций и никогда не излечится полностью. Тем не менее, вокруг лечения диабета нет той атмосферы страха и избегания, что складывается вокруг паллиативной помощи, скажем, онкобольным.
Тем временем, врачи паллиатива, как никто другой, понимают про качество жизни. Я имела честь поработать и со специалистами паллиативной помощи, и с онкологами. Принципиальное различие в том, что онкологи ориентированы на будущее: “Что вы хотели, милочка, мы вам лечим рак. А тут все средства хороши. И тошнит — нормально, и не ходите — нормально. Потом пойдете”. А задача паллиатива — не заглядывать в это “потом”, а понять, что “потом” может и не быть. Человек живёт сейчас. Сегодня это чья-то мама или чей-то муж. Сегодня можно сделать всё возможное, чтобы человеку было легче», — говорит Анна Кан.
Пациенты кричат не на вас, они кричат вам
Обращение к любой паллиативной помощи начинается с первого диалога с лечащим врачом. То, какой будет эта коммуникация между врачом и пациентом, во многом определит и то, чего человек будет ждать от паллиатива. Часто в момент сообщения сложного диагноза, пациент уже спрашивает о смерти и часто этот важный момент отбрасывается специалистом: “Вы что, умирать к нам приехали? Вы приехали лечиться! Перестаньте! Нужно настраиваться только на позитив!”
Избегание разговора о паллиативе, отказ от паллиативной помощи могут следовать из идеи, что паллиативная помощь — не просто новый этап лечения или единственно доступный вариант поддержки, но свидетельство того, что где-то и кем-то была допущена ошибка. Внутри такой логики единственным исходом лечения считается только полное выздоровление. Не просто ожидаемым, а обязательным и доступным каждому пациенту, что, увы, возможно не всегда.
Предложение паллиативной помощи может быть считано пациентом как свидетельство ошибки, провала медицинской системы в целом или конкретного врача.
Как правило, вину за такую воображаемую ошибку возлагают на того, кто приносит дурные новости. Чаще всего — незаслуженно, но почти неизбежно. Реакцией пациента может быть злость, агрессия, слезы, уход в себя. И это нормальная, здоровая реакция на подобные новости.
«Не устаю напоминать слушателям на обучающих мероприятиях : “Пациенты не кричат на вас, они кричат вам”. Вот шпаргалка, которую в помогающем поле должен иметь при себе каждый врач, каждый сотрудник фонда, медсестра, психолог и так далее.
- Внутри человека — боль. Понимаем, что счастливые люди в безопасности не кричат и не проявляют агрессию. Сочувствие необходимо, но не нужно брать на себя чужие эмоции. Помните — нельзя выбрать не поддерживать пациента, это навык, который подразумевается как обязательный, но не за счет разрушения себя.
- «Не стой под стрелой». В буквальном смысле — не стойте напротив агрессивного собеседника. Отойдите в сторону, встаньте или сядьте рядом.
- Дать «слить» (состояние «потока»). Дайте выговориться, часто в процессе, уже можно понять основные страхи человека и это поможет сориентироваться, что делать, как дальше строить коммуникацию.
Волшебные фразы-помощники:
«Чем я могу помочь вам прямо сейчас?» или «Что я могу сделать для вас прямо сейчас?»
«Как только мы на агрессию пациента реагируем агрессией, мы расписываемся в непрофессионализме и отсутствии навыков поддержки. А эти навыки не менее важны, чем умение рассчитывать дозировку препаратов для химиотерапевтов или удалять новообразования — для хирургов», — говорит Анна Кан.
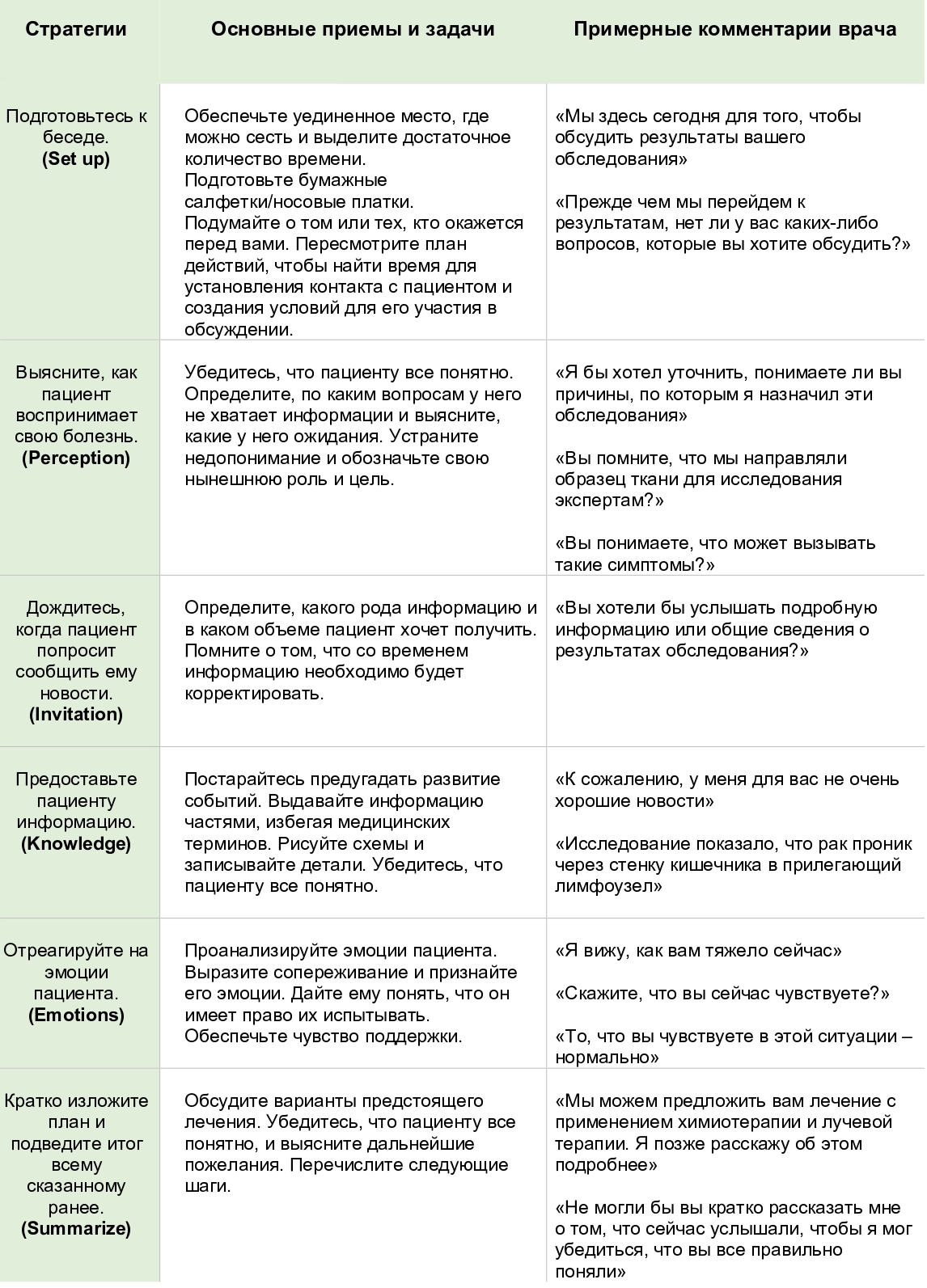
Тем, кому приходится сообщать тяжелые новости или предлагать человеку паллиативное лечение, она рекомендует обращаться к коммуникационному протоколу SPIKES (Set up, Perception, Invitation, Knowledge, Emotions, Summarize).
Анна Кан отмечает, что патерналистская система общения с пациентами отходит на второй план. Вместо неё укрепляется Калгари-Кембриджская модель консультирования, основой которой становится честное общение с пациентами. Эта модель представляет собой протокол ведения приёма, в котором речь идет не только о собственно медицинских аспектах, но и о принципах взаимодействия врача и пациента.
«Нечестность — главная проблема. И теперь уже трудно понять, кто начал эту игру в умалчивание и скрывание. Врачи старой школы нередко ведут приём, следуя принципу — лишь бы пациент ушёл довольный. Возможно, по привычке или же по инерции, которую задают родственники. Очень часто в кабинет к специалисту забегает кто-то из близких пациента и предупреждает: “Мы все врём бабушке про её диагноз, давайте врать вместе”.
Я вспоминаю пациентку, которая на наших встречах делилась: “Дочь за меня переживает, я хожу на эту химию, так все болит… Если бы я была одна, я бы не лечилась вообще. Но ничего, дочка думает, что я не знаю, что у меня рак, а она тем временем не знает, что он у меня второй”. Ложь рождает ложь, а специалисты зачастую оказываются заложниками этого конвейера», — делится Анна Кан.
По её мнению, умалчивание правды, попытки избежать сильных эмоций отнимают у всех причастных к лечению гораздо больше сил, чем отняло бы проживание тех же эмоций.
Самая ненавистная фраза: «Все будет хорошо»
Понять и принять реакцию пациента на сообщение диагноза или подключение паллиативной помощи, по словам Анны Кан, помогает понимание физических и химических процессов, которые провоцируют тот или другой вариант отклика на тяжелые новости.
«Когда вы сообщили диагноз, пациент может кричать, расстраиваться, плакать, обвинять весь мир и лично вас. Эта острая реакция – выброс норадреналина, адреналина и кортизола в разных пропорциях. Те, у кого больше норадреналина, будут ругаться, искать виноватых. От них будет много агрессии. Те, у кого больше адреналина, будут плакать, испытывать и транслировать немощь и страх. А если случится мощный выброс кортизола, человек замкнётся и наверняка покажется очень удобным пациентом. Это будет самый опасный случай.
Пациент, который молча сносит тяжелые новости, будет самым опасным в плане суицидальной активности и другого непредвиденного поведения.
С каким бы сценарием вы ни столкнулись, первое и самое главное, что нужно сказать: “Всё, что вы сейчас чувствуете, — это правильно, это нормально». Самая ненавистная для пациентов фраза: “Всё будет хорошо”. Если человек начнет глушить собственные эмоции, то потом обязательно где-то сорвётся. Те, кто не плакал в самом начале, на химиотерапии могут сталкиваться с невротическими реакциями: паническими атаками, нарушениями сна и прочими. Так происходит, потому что нет психологического консенсуса: внутри есть тревога, а мы делаем вид, что ее нет. Потому так важно проплакать, прогоревать этот сложный опыт. Тем самым избавиться от трёх гормонов дистресса, дать им отреагировать в себе.
Ярко реагирующему пациенту мы просто говорим: “Спасибо за искренность. На всё, что вы сейчас чувствуете, вы имеете полное право. И любой нормальный человек со здоровой психикой чувствовал бы сейчас то же самое. Все в порядке, плачьте”», — рекомендует Анна Кан.
Самим специалистам в ситуации сложного диалога Анна советует постараться не плакать. Если сделать это невозможно, а история конкретного человека вызывает слёзы, имеет смысл проговорить открыто: “Ваша история меня тронула, отсюда мои слёзы”. Тем не менее, важно помнить, что врач имеет и некую власть над пациентом, и видится ему как ресурсная фигура, на которую можно опереться. Потому лучше оставаться участливым, но не давать воли собственным эмоциям: оставить это для личной психотерапии или супервизии.
Человек в центре ромашки
Среди множества новых и трудных обстоятельств, которыми наполняет жизнь человека заболевание, отдельно стоит отметить лишение субъектности, которое неизменно следует за желанием помочь и взять под опеку. Желание это может исходить как от родных и близких человека, так и от помогающих специалистов. Попытки называть хоспис санаторием, а пребывание в паллиативном отделении — временным шагом, не убирают необходимости встретиться лицом к лицу с болезнью, но делают человека более уязвимым перед моментом этой встречи.
 «Не помню, чтобы к инвалидам в магазине обращались лично»Почему нельзя игнорировать людей в болезни
«Не помню, чтобы к инвалидам в магазине обращались лично»Почему нельзя игнорировать людей в болезни«Важно помнить, что человек, нуждающийся в паллиативной помощи, да и любой пациент в принципе, является “центром ромашки”. А лепесточки – это те специалисты и близкие, которые его окружают и поддерживают. Это значит, что все задачи, идеи, смыслы должны идти от него. Так, если у врача есть идея попробовать с человеком экспериментальное лечение, взять его в исследование или предложить новый препарат, важно оставить человеку право узнать обстоятельства этого предложения и ответить. В том числе — отказаться. Пациенты нередко идут за решениями к родственникам и врачам. И никто из них не повернется и не скажет: “А ты-то что хотел?” Можно получить удивительный ответ на такой простой вопрос. Но именно он возвращает человека самому себе», — рассуждает Анна Кан.
Иллюстрация: Freepik
Перепечатка материала в сети интернет возможна только при наличии активной гиперссылки на оригинал материала на сайте pro-palliativ.ru.
Запрещается перепечатка материалов сайта на ресурсах сети Интернет, предлагающих платные услуги.