Ребенок на ИВЛ: как жить полноценной жизнью дома
 Подробная инструкция, как организовать респираторную поддержку ребенку при переводе из реанимации домой. Опыт Детского хосписа «Дом с маяком»
Подробная инструкция, как организовать респираторную поддержку ребенку при переводе из реанимации домой. Опыт Детского хосписа «Дом с маяком»Ребенок на ИВЛ: как жить полноценной жизнью дома
Подробная инструкция, как организовать респираторную поддержку ребенку при переводе из реанимации домой. Опыт Детского хосписа «Дом с маяком»Иногда тяжелобольные дети не могут дышать самостоятельно. Тогда на помощь приходят врачи реанимационных отделений детских больниц. Они подключают сложное оборудование, которое помогает делать вдохи или выдохи, насыщает кровь ребенка недостающим кислородом.
Но что делать, если острая стадия болезни прошла, состояние стабилизировалось, а ребенок так и не начал дышать самостоятельно? Или его болезнь хроническая, и прогнозы таковы, что нарушения дыхания будут со временем только усиливаться? Ведь ребенок не может всю жизнь оставаться в реанимации. Или может? Как должны в такой ситуации поступать врачи, и что делать родителям?
Ответы на эти и другие сложные вопросы дает Григорий Климов, главный врач Детского хосписа «Дом с маяком».
Когда и каким детям требуется респираторная поддержка?
Дыхание – это сложный мультицентровой процесс, который требует слаженной работы целого комплекса органов и систем в организме человека. Сначала мозг «говорит» мышцам: «Давайте дышите, напрягайтесь, втягивайте воздух». Дальше в работу должны включиться сами дыхательные мышцы, которые могут сокращаться и давать человеку физическую возможность втянуть воздух, содержащий кислород, и вытолкнуть из себя воздух, содержащий углекислый газ. Кислород из легочной ткани должен перейти в кровь, чтобы распределиться по организму. Должна быть и кровь, которая может адекватно его переносить.
Поэтому, работу функции внешнего и внутреннего дыхания может нарушить целый ряд патологий. Это может быть поражение нервной системы, когда мышцы не могут ответить на «приказ» мозга двигаться соответствующим образом. Это может быть заболевание собственно мышц, когда мышечные волокна не могут сокращаться – мышечная атрофия различной степени выраженности. Может быть незрелость легких, когда и мышцы сокращаются и воздух в легких есть, но альвеолы не в состоянии его усвоить и перенаправить в кровь.
Таким образом, список заболеваний достаточно широкий:
- нейромышечные заболевания;
- наследственные нейропатии;
- детский рассеянный склероз;
- тяжелые травмы спинного мозга, травмы шейного отдела спинного мозга, поражение дыхательного центра головного мозга;
- некоторые обструктивные заболевания легких;
- пороки сердца;
- гематологические заболевания.
Распространенность состояний, требующих длительной респираторной поддержки достаточно велика – например, в Европе это 6,5 человек на 100 тысяч населения, то есть, из миллиона живущих в Европе людей в среднем 60 человек постоянно живут на общей респираторной поддержке. В настоящий момент служба респираторной поддержки «Дома с маяком» ведет около 200 детей на различных типах респираторной поддержки.
Какие есть варианты жизни ребенка на длительной или постоянной респираторной поддержке?
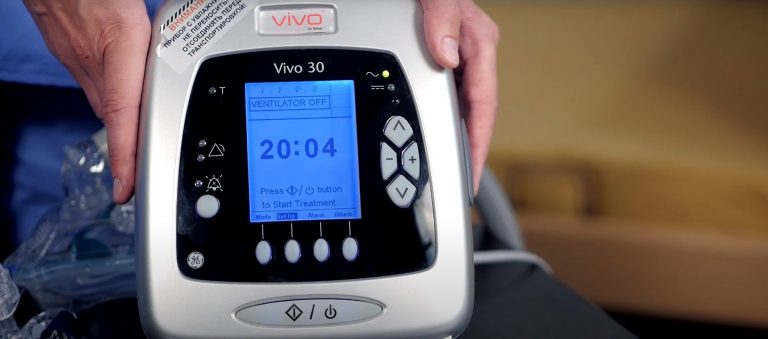
Раньше в ситуации, когда искусственную вентиляцию нельзя прекратить, так как ребенок полностью или частично от нее зависим, выбора ни у врачей, ни у родственников не было и ребенок оставался в реанимации. Основной причиной этого было технологическое несовершенство аппаратов ИВЛ — большие размеры и ненадежность.
Сейчас аппараты ИВЛ стали весить 2-3 кг и условно представляют собой коробку со стороной 20-40 см. Для их бесперебойной работы требуется только подключение к электричеству. Такой аппарат ИВЛ может стоять у ребенка дома, и ухаживать за ним могут члены его семьи. А службы респираторной поддержки, например, такая, как у нас в «Доме с маяком», могут «вести» семьи таких детей, предлагая полную им поддержку.
Возможность выйти из реанимации — это огромный прогресс для любого больного, и особенно важно это для больного ребенка.
Что плохого в реанимации? Может, просто нужно улучшать реанимационные отделения?
Во-первых, нужно понимать, что реанимация – это не просто больница. Это место, где всегда горит свет и пикает аппаратура. Туда все время поступают тяжелые пациенты, и врачи-реаниматологи пытаются вернуть их к жизни.
Постоянно находиться в реанимации — это серьезная жизненная и социальная депривация. Ребёнку надо жить полной жизнью — настолько, насколько ему позволяет здоровье. И аппарат ИВЛ не должен его приковывать к реанимационной кровати,
Во-вторых, существует вопрос внутрибольничной бактериальной флоры. В реанимации быстро сменяются очень разные пациенты. В связи с этим количество и разнообразие болезнетворных микроорганизмов там тоже очень большое. Персонал с ними постоянно борется, но это парадоксально приводит к тому, что микроорганизмы выживают самые сильные. И вот в некоторых реанимациях появляется внутрибольничная флора, устойчивая ко всем антибиотикам. Ко всем вообще в принципе. А теперь представьте, что с такой флорой больной ребенок на ИВЛ должен контактировать годами — какова вероятность, что он в итоге погибнет просто от внутрибольничной инфекции? Очень высокая.
Третий момент не очень важен для обычных людей, но очень значим для организаторов здравоохранения. Реанимация — это самое дорогое место в больнице. Стоимость суток пребывания в ней, в зависимости от профиля реанимации, может доходить до ста тысяч рублей. Один койко-день. Перевод ребенка домой обойдется медицинскому бюджету в десятки раз дешевле.
Подытоживая, переход из реанимации домой продлевает физическую жизнь ребёнка и меняет качество его жизни. Ведь дети все равно остаются детьми. Их болезнь психологически протекает не так, как у взрослых, которые фиксируются на своем состоянии. Большинство детей, как только они перестаю страдать физически, испытывать острую боль, начинают играть. Да, ребенок на ИВЛ может начать дома играть. И чувствовать себя в миллион раз лучше, чем когда он фиксирован на реанимационной кровати и лежит голый под лампами, которые круглосуточно светят в глаза. И руки мамы для ребенка приятнее, чем руки чужих людей в холодных перчатках.
Даже идеально организованная реанимация — все равно не сильно гуманная история. Можно попасть в реанимацию для того, чтобы оттуда выйти, но попасть в реанимацию, чтобы там зависнуть на всю оставшуюся жизнь, неправильно.
Все ли виды респираторной поддержки могут использоваться для детей, живущих дома?
Да, дети на домашней респираторной поддержке могут использовать все три ее варианта:
- Инвазивная вентиляция легких.
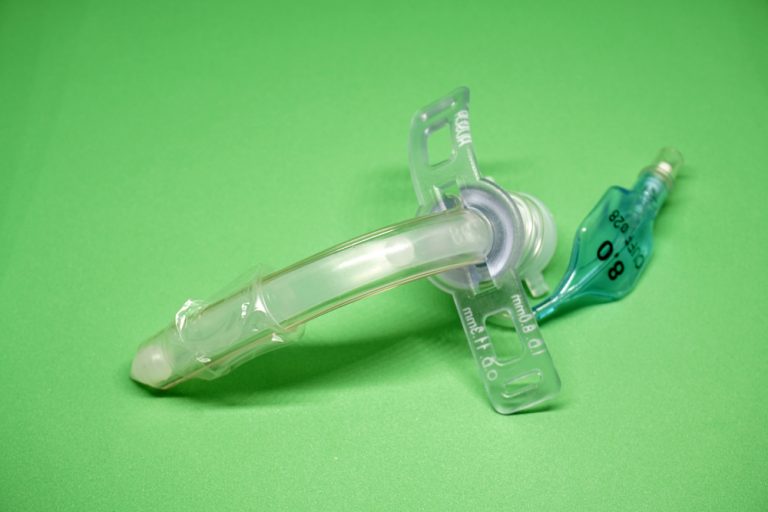
В реанимации для обеспечения дыхания пациенту вводят в дыхательные пути интубационную трубку и за него полностью дышит аппарат. Через 2-3 недели, если респираторная поддержка по-прежнему нужна, то есть человек не задышал сам, врачи делают в шее отверстие — искусственный свищ, он называется трахеостома. Аппарат продолжает дышать за человека, но уже через трубку, вставленную непосредственно в трахею.
Неподготовленного человека это может напугать, но трахеостома не вызывает острой боли. Зато она существенно улучшает качество жизни ребенка, которому из-за тяжести патологии необходима именно инвазивная вентиляция легких:
- при постановке трубки через трахеостому не возникают пролежни в верхних дыхательных путях;
- повышается мобильность пациента — он может находиться в сознании, менять положение тела.
Если ребенок находится в сознании, то чаще используются аппараты, которые не полностью дышат за человека, а помогают синхронизированному с аппаратом ребенку сделать только вдох или, наоборот, только выдох.
- Неинвазивная вентиляция легких.
В этом варианте дыхание происходит через маску, которая бывает нескольких типов:
- полнолицевая;
- рото-носовая (закрывающая нос и рот);
- назальная.
Качество жизни при использовании такого аппарата еще лучше, потому что ребенок может полноценно глотать, разговаривать, питаться естественным путем.
Будет ли ребенок, находящийся дома, использовать инвазивную или неинвазивную вентиляцию легких, должно зависеть только от формы и тяжести его заболевания.
- Кислородотерапия.
Может применяться и как дополнение к другим видам респираторной поддержки и как единственный вид респираторной поддержки, например, при легочной дисплазии. Кстати, в этих случаях, когда легкие недоношенного или маловесного ребенка недостаточно сформировались, кислородная поддержка может требоваться в течение длительного времени — от полугода до двух лет. И, чем дольше такой ребенок (который в случае успешного лечения будет в дальнейшем вести совершенно обычную жизнь) остается в реанимационном отделении или отделении интенсивной терапии, тем больше у него шансов погибнуть от внутрибольничной инфекции. В то время как дома, при полноценной кислородной поддержке, его шансы на выживание увеличиваются.
Какое оборудование нужно для организации респираторной поддержки дома
Для того, чтобы делать ИВЛ на дому, необходим целый ряд оборудования:
- Собственно аппарат ИВЛ (для инвазивной или неинвазивной вентиляции).
- Подменный аппарат ИВЛ, на случай выхода из строя первого аппарата.
- Устройство для откашливания — так называемый откашливатель или инсуффлятор-эксуффлятор, высокотехнологичный аппарат, позволяющий имитировать кашель и очищать дыхательные пути от мокроты (которую в силу физиологических причин постоянно выделяют легкие), так как у человека, который сам не дышит, не происходит и самостоятельного кашля.
- Пульсоксиметр — прибор, измеряющий концентрацию кислорода в крови. Это основной прибор для самостоятельной домашней проверки, эффективна ли вентиляция легких. Если в крови достаточное количество кислорода, значит оборудование для ИВЛ работает правильно.
- Надежная сеть электропитания.
- Дополнительный источник бесперебойного питания, на случай если электричество отключилось и аккумулятор прибора израсходован.
- Кислородный концентратор. Если аппарат ИВЛ по какой-то причине перестал обеспечивать эффективность дыхания ребенка на подобранных врачом режимах, с которыми его выписали, то чтобы это исправить на дом должна выехать реанимационная или респираторная служба. До ее приезда необходимый уровень кислорода в крови ребенка нужно будет поддерживать в помощью его больших концентраций.
- Функциональная кровать с возможностью изменения положения тела.
- Противопролежневый матрац для лежачих детей.
- Аспиратор.
- Мешок Амбу.
- Расходные материалы для всех аппаратов.
Кто все это будет оплачивать?
Все медицинские приборы и устройства по уходу за больным, включая все расходные материалы, должно оплачивать государство. Полный комплект оборудования для жизни ребенка на ИВЛ дома, все равно обходится медицинскому бюджету дешевле, чем содержание этого ребенка в отделении реанимации или интенсивной терапии.
 Как неизлечимо больным людям получить медизделия от государстваКакие медицинские изделия паллиативные больные могут получить в личное пользование и как это сделать
Как неизлечимо больным людям получить медизделия от государстваКакие медицинские изделия паллиативные больные могут получить в личное пользование и как это сделатьКак происходит процесс перевода домой, обучения, привыкания ребенка и семьи к новой жизненной ситуации?
Давайте посмотрим, как это должно происходить на примере конкретного кейса ребенка в нашем хосписе:
- Ребенок с мышечной атрофией в какой-то момент попадает в реанимационное отделение, напрмер, с пневмонией. В реанимации его интубируют, лечат пневмонию и на последнем этапе пытаются «снять» с аппарата ИВЛ, но это не получается — ребенок самостоятельно дышать не начинает. После нескольких неудачных попыток ребенку ставят трахеостому и опять подключают к аппарату ИВЛ.
- Далее ситуация такова: состояние ребенка стабильное, пневмония вылечена, ребенок питается, все функции организма у него в норме, он может коммуницировать. Единственное, чего он не может — это самостоятельно дышать, за него дышит аппарат.
Запрос на перевод ребенка домой может возникнуть у родителей, или врач может навести их на эту мысль, объяснив, что по сути, врачи и медсестры ничего с ним не делают, кроме того, что меняют в аппарате расходные материалы.
- После этого семья ребенка встречается с врачом службы респираторной поддержки. Эта служба может быть государственной или, как в случае «Дома с маяком», представлять благотворительную организацию.
Врач рассказывает семье:
- о необходимом оборудовании;
- как его разместить в доме;
- чему нужно будет научиться;
- какие возможны кризисные моменты;
- подробно куда и как обращаться при любых сложностях.
 Обеспечение медизделиями ребенка, получающего паллиативную помощь на дому5 шагов от выбора необходимого медизделия до его использования на дому
Обеспечение медизделиями ребенка, получающего паллиативную помощь на дому5 шагов от выбора необходимого медизделия до его использования на домуОдновременно, врач оценивает, действительно ли семья готова к респираторной поддержке ребенка на дому, справятся ли, понимают ли ответственность.
- Далее, у нас в «Доме с маяком» организована дополнительная проверка, и одновременно поддержка для семьи, готовой забрать ребенка на ИВЛ домой. Перед окончательным решением семья едет в другую семью, в которой такой ребенок уже есть. И смотрит, как на самом деле все происходит не в больнице, а в обычной квартире. То есть, семья обучает семью.
- Затем происходит подбор аппаратуры — респираторный специалист составляет подробный список оборудования, кастомизированный именно под этого конкретного ребенка, включая расходные материалы, стойки, кровать. Оборудование закупается.
- В течение 1-2 недель ребенок находится все еще в специализированном отделении, но уже на своей, персональной аппаратуре. Это необходимо, чтобы врачи убедились, что ребенок на этом оборудовании компенсирован, то есть оборудование подходит.
- Затем врачи, в нашем случае это врачи респираторной службы «Дома с маяком», обучают родителей обращаться с оборудованием. Это занимает около двух недель. Устраивается несколько совместных дежурств, где все необходимые действия проделывают родители, а врачи только наблюдают и поправляют в случае необходимости. В конце обучения врач принимает мини-экзамен у родителей, для того чтобы убедиться, что они не боятся и уверенно справляются как с оборудованием, так и с ребенком.
- Дальше ребенок переезжает домой и живет нормальной жизнью. Респираторная медсестра приезжает в семью в среднем раз в месяц, для осмотра оборудования. Врачи контролируют состояние ребенка планово, в идеальном случае — раз в полгода.
- В экстренных случаях семья ребенка может обратиться за помощью в любое время, включая ночное и праздничное, к курирующему врачу или на горячую линию.
Какие проблемы могут возникнуть, чем поможет или не поможет государство?
Что в последние годы стало хорошо в области респираторной поддержки на дому:
- В Москве и в части регионов России обеспечение оборудованием стало очень неплохим, и государство оплачивает полный комплект всего, что необходимо ребенку на ИВЛ.
- Государство обеспечивает транспортировку ребенка на ИВЛ из реанимаций и хосписов домой специальным реанимационным автомобилем.
- Для дальнейшего перемещения детей на респираторной поддержке государство предоставляет социальное такси.
Что все еще остается проблемой:
- Нет четких государственных структур, которые бы профессионально занимались переводом детей (как и взрослых пациентов) на домашнюю вентиляцию. В Москве это в основном делает «Дом с маяком». В регионах, в некоторых реанимациях заведующие понимают необходимость создания службы респираторной поддержки для людей, получающих ИВЛ дома, и организуют такие службы самостоятельно. Но системный подход к проблеме в здравоохранении не разработан.
- Большой проблемой, о которой нужно говорить максимально широко, является привязка респираторной помощи не к месту жительства семьи, а к месту регистрации. То есть, любая семья со здоровыми детьми может жить в любом месте России, работать, снимать квартиру, как это принято сейчас у молодых специалистов. Но, если их ребенок тяжело заболевает, и такая семья хочет жить со своим ребенком, нуждающимся в респираторной поддержке в домашних условиях, то они должны переехать в город своей прописки, даже если живут в другом городе много лет. То есть, родители потеряют работу, другие дети в этой семье — свои школы, детские сады, друзей. Чаще всего, конечно, такие проблемы возникают в Москве, просто потому что в Москву из других городов переезжает много людей. Нужно перестроить эту систему, найти возможность взаиморасчетов между регионами, но дать возможность семьям жить со своим ребенком там, где они привыкли и хотят.
- Сроки получения оборудования для перевода на домашнюю ИВЛ очень затянуты, особенно для нестандартного оборудования.
- Необходима дополнительная материальная поддержка семей с детьми, находящимися на ИВЛ дома, так как один из родителей, по факту, выполняет работу медперсонала.
Для ребенка, нуждающегося в респираторной поддержке, переезд из реанимации домой открывает целый мир дополнительных возможностей. В дальнейшем такие дети могут использовать аппараты ИВЛ на прогулках, в машине, в специальных колясках.
В «Доме с маяком» дети на ИВЛ даже плавают в бассейне!
Да, респираторная поддержка на дому это дорого, сложно и трудозатратно. Но ведь только так тяжелобольные дети могут вести полноценную жизнь. Любой из нас может оказаться в ситуации, когда его понадобится серьезная медицинская помощь. И если общество будет готово помогать 6 людям из 100 тысяч, нуждающимся в вентиляции легких на дому для того, чтобы жить, значит и у оставшихся есть надежда.
Материал подготовлен с использованием пожертвования Благотворительного фонда «Абсолют-Помощь».
Перепечатка материала в сети интернет возможна только при наличии активной гиперссылки на оригинал материала на сайте pro-palliativ.ru.
Запрещается перепечатка материалов сайта на ресурсах сети Интернет, предлагающих платные услуги.
Фото: пресс-служба «Дома с маяком».